不妊症の治療方法
- はじめに
- 検査
- 女性側の検査
- 男性側の検査
- 一般不妊治療
- 人工授精(IUI)
- 人工授精(IUI)施行あたり年齢別妊娠率
- 何回目の人工授精(IUI)で妊娠に至ったか
- 女性側の治療
- 男性側の治療
- 子宮鏡検査、手術
- FT(卵管鏡下卵管形成術)
- 体外受精(IVF)
- 顕微授精(ICSI)
- 反復着床不全(RIF)・反復流産の方へ
はじめに
妊娠に必要なホルモンが関係しながら、全ての条件が満たされた時が妊娠できるチャンスですが、人間の妊娠は難しく、不妊でない正常な20代の御夫婦でも妊娠できるのは1ヵ月あたり(1回の排卵のタイミング)約20%程度です。焦らず、根気よく治療に通って下さい。
検査 一般不妊治療(人工授精まで)
不妊検査を受ける上で知っておいていただきたいことは、「不妊原因の頻度が、男性側・女性側それぞれ半々である」と言うことよりも、「男女両方の検査をしなければ、不妊原因は分からない」と言うことです。

※腹腔鏡等が必要と思われる場合は、提携病院をご紹介いたします。
※ブライダルチェックとして、結婚前にも検査することができます(ただし、保険は適応されません)。
女性側の検査
基礎体温の測定
まず婦人体温計で基礎体温を測っていただきます。これにより、排卵があるか?黄体機能不全の可能性があるか?などをおおよそ推測できます。基礎体温で排卵日はなかなか予測できませんが、低温相最終日から基礎体温上昇期の3日間に排卵することが多いと言われています。また、基礎体温高温相が10日以下では、黄体機能不全である場合が多いのです。
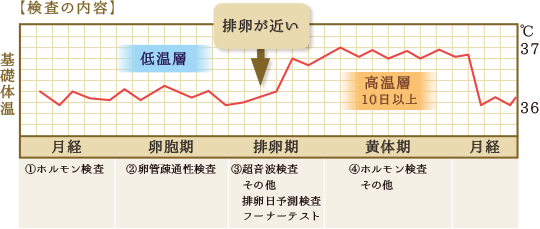
ホルモンの基礎値の測定
月経の始め(生理が始まって4日までに)に、採血してホルモンの基礎値を測定します。排卵障害があれば、これでおおよその障害部位がわかります。
卵管の疎通性検査
月経終了後(生理開始から9~11日目頃)に、子宮卵管造影(HSG)または子宮卵管エコー図検査(超音波を用いながら、卵管に造影剤を注入して卵管の通りを検査します)を行います。
超音波検査
排卵が近づくと(生理開始から12~14日目頃)、超音波検査をして卵胞が成熟しているかを診ます。排卵が近づく頃には、卵胞の直径は約20mm位になり、この時期には子宮内膜が厚くなります(通常10mm以上) 。
また、同時に尿中のLH(ホルモン)を調べます(Lチェック)。卵胞が発育し、排卵直前になると、卵胞ホルモンの影響で頚管粘液が増え、精子を子宮に受け入れる準備をします。また、下垂体から出るLHがピークになると、17~24時間以内に排卵すると言われているので、LHが増えているかどうかを尿検査で調べます。
子宮頸癌細胞診とクラミジア抗原検査
子宮頸癌細胞診とクラミジア抗原の検査は、通常は、初診日に行います。
抗精子抗体検査
抗精子抗体(精子の動きを止めてしまう抗体を女性が持っていないか)検査は、初診時に採血して調べます。
当クリニックの場合、来院される患者さんの約7割は他の医院からの紹介なので、一通りの検査や治療は終了している方がほとんどです。そのため、場合によっては、すぐに体外受精(IVF)や顕微授精(ICSI)を行うことも少なくありません。
AMH(抗ミュラー管ホルモン)
AMHは、これから発育する予定の前胞状卵胞から分泌され、卵巣の予備能を見る有力な指標として重視されています。どのくらいの数の卵胞が発育するか、卵巣の反応を予測することができ、卵巣刺激法を決める重要な目安となりますが、卵子の質とは関係ありません。AMHの値が低いほど閉経が近づいている指標です。早めのステップアップによる適切な治療が必要となります。
男性側の検査
精液検査
男性の検査は、主として精液検査です。当クリニックでは、採精室(精液を採取するためのメンズルーム)を用意しております(採精より2時間以内であればご自宅で精液を採取されて持参いただくことも可能です。ただし、3時間以上経過すると精子運動率は低下していきます)。
ご主人の都合の良い時に、2~3日の禁欲後に精液検査を行います。異常があれば、さらに詳しい検査として、ホルモン検査(LH・FSH・プロラクチン・テストステロン)を行い、場合によっては当院の男性不妊外来を受診していただきます。
約15%の方は不妊の原因が見つからない(機能性不妊)のですが、当然このような方にも不妊治療は行います。
一般不妊治療
不妊治療には大きく分けて、一般不妊治療と高度生殖医療(ART:生殖補助技術)があります。
一般不妊治療には、夫婦生活のタイミング(タイミング法)、排卵誘発法、人工授精(IUI)、その他薬物療法(漢方など)があります。人工授精は、子宮の中に直接精子を注入する方法です。人工授精を含めたこれらの一般不妊治療で、約半数弱の人が妊娠します。
タイミング法
医師の指導のもと、診療によってご自宅ではわかりにくい排卵日を推定し、
性生活における効果的なタイミングをアドバイスします。
週に2回程度(週末とそれ以外の日 など)に夫婦生活を行うことをおすすめします。
さらに、月経周期が28~30日型で順調な方は、月経開始10日目以後、1週間程度、頻回の夫婦生活を行うことをおすすめします。
それ以外の方は、透明なおりものが増えたら、3~4日間、頻回の夫婦生活を行うことをおすすめします。
右上の図はタイミング法による妊娠は何回ぐらいが効果的かを示したグラフです。
グラフではタイミング法1周期では39%、2周期目では25%、3周期目で14%と回数を重ねるごとにその効果は低下します。タイミング法で妊娠された方は治療回数3周期目までで78%、5周期目まで93%の方が妊娠されています。
タイミング法の目安
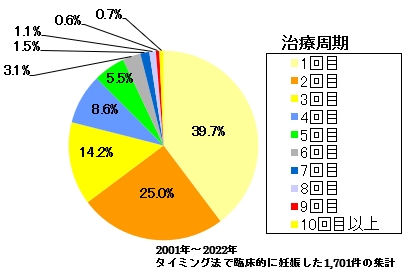
不妊期間別タイミング法の効果
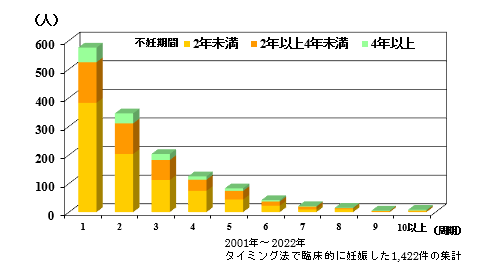
上記の図は、不妊期間別にみたタイミング法による妊娠者数です。
薬物療法
- 排卵誘発のために使用する薬剤
- 内服の排卵誘発剤(卵胞発育を促す)・・・クロミッド、セキソビット、フェマーラ
- 注射の排卵誘発剤(卵胞発育を促す)・・・ゴナールF、レコベル、フォリルモンP、HMG「F」、HMGテイゾー、HMGフェリングなど
- 排卵を促す注射・・・ゴナトロピン、オビドレルなど
- 高プロラクチン血症を伴う排卵障害や黄体機能不全に対する治療として使用する薬剤・・・カバサール、テルロンなど
- 黄体機能不全に対する治療として使用する薬剤・・・デュファストン、ルトラールなど
- 月経不順、冷え性などに対する治療として漢方を使用することもあります・・・当帰芍薬散、桂枝茯苓丸、加味逍遙散、温経湯、柴令湯、人参養栄湯など
人工授精
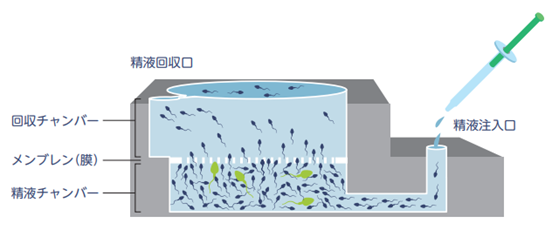
- 運動良好精子選別法
人工授精(IUI)
人工授精は、運動性の良好な調整された精子を、排卵日に確実に子宮腔内に注入することがポイントです。運動が良好な精子だけを選別するには、アイソレートによる攪拌密度匂配法と呼ばれる方法を用い、さらに、培養液できれいに洗浄して、完全にアイソレート液を除去し、培養液中に良好運動精子を浮かべるという精子調整を行います。
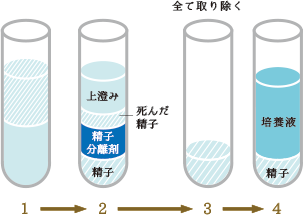
<精子の調整>
- 精子分離剤に培養液と混和した精液を重層し遠沈
- 死んだ精子・弱い精子は、精子分離剤を通過できない
- 精子分離剤を完全に取り除く
- 培養液で2回洗浄後、運動良好精子を回収
また、人工授精には、膣から直接、骨盤内の卵管の近くに精子を注入する腹腔内人工授精(DIPI)もあります。
人工授精は3~4回行えば、妊娠する人と、人工授精では妊娠できない人とに、ほぼ分かれてきます。当院の今までのデータを見ますと、人工授精(IUI)で妊娠されたほとんどの方が4回目までで妊娠されています。そのため、人工授精は通常3~4回行い、妊娠に至らない場合は、体外受精や顕微授精へのステップアップを考えます。
自然周期で行うよりも排卵誘発剤の内服薬や注射を使用してIUIを行う方が妊娠率は高くなります。当院での人工授精の卵巣刺激はできるだけ弱く行っており、成熟卵胞を1~2個作ることを目標としております。結果、多胎妊娠が少ないのが特徴です。
人工授精(IUI)施行あたり年齢別妊娠率
人工授精(IUI)施行あたり年齢別妊娠率
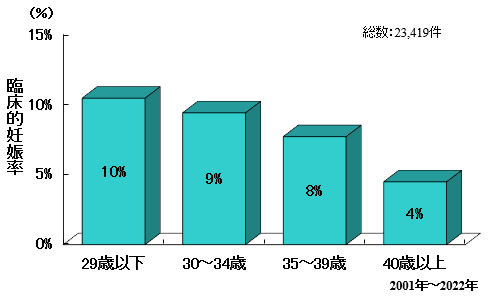
人工授精を受ける年齢によって妊娠率も異なります。女性の年齢が上昇するにつれて卵子の質が低下し、妊娠率も低下します。
何回目の人工授精(IUI)で妊娠に至ったか
何回目の人工授精で妊娠したか(回数の目安)
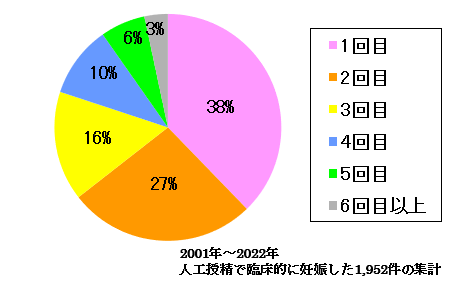
人工授精で妊娠される方は、2回目までに65%、3回目で81%、4回目で91%が妊娠されています。人工授精の回数はAMH、女性の年齢、不妊原因、これまでの治療歴により決めています。当院の不妊治療の流れをご参照いただき、適切な回数を医師とご相談ください。
人工授精と体外受精とは、同じものではありません。 人工授精とは、子宮腔内または腹腔内に精子を直接、人工的に注入する操作です。
これに対して体外受精は、卵子を体外に取り出し、精子を加えて受精卵を培養して、細胞分裂が始まった胚を選んで子宮内に戻す操作です。体外受精は、「高度生殖医療(ART)」と呼ばれる技術です。
女性側の治療
排卵が上手くいかない女性には、ホルモン剤などを投与することで、卵巣を刺激し、卵胞を発育させたり、子宮内膜の厚さを測って受精卵が着床しやすい状態かどうかなどを、綿密に検査します。排卵日を細かく予測して、夫婦の営みのタイミングを具体的にお教えします。
精子は、女性の子宮近くの卵管内や子宮頚管内に数日間生きていますので、必ずしも排卵日に夫婦生活をする必要はなく、排卵日の1~2日前でも十分です。
男性側の治療
採取した精液を検査し、精子濃度が1ml当たり1,500万個以上、直進運動している精子が全体の32%以上あれば正常ですが、それ以下の場合は精子の運動を活発にする薬を内服投与します。ただし、精液の状態は毎回異なりますので、精子の状態が悪ければ、時期を変えてもう一度、精液検査を行い2回とも正常域に入っていない場合を異常と判定します。
精液所見に応じて、人工授精(IUI)や顕微授精(ICSI)を行います。
子宮鏡検査、手術
不妊治療中の超音波検査で、子宮内膜ポリープや子宮内に突出する筋腫(粘膜下筋腫)などが疑われることがあります。
また、子宮鏡で慢性子宮内膜炎や癒着を認めることもあります。
これらの病変は子宮内に炎症を起こし、着床障害に関わると考えられています。
当院では2022年12月より子宮内膜ポリープを認めた患者様に対する子宮鏡手術として、『Hologic MyoSure MANUALティッシュリムーバルデバイス』を導入しました。

『MyoSure MANUAL』は、細い子宮鏡で子宮内を確認しながら、病変を少しずつ切断して摘出するため、子宮内膜へのダメージがありません。
また、子宮内の癒着、慢性子宮内膜炎によるマイクロポリープも摘出することが可能です。
これらの病変がある患者様に対する最適な治療法と考えます。
当院では、超音波などで子宮内膜ポリープが疑われた方や、複数回の着床不全がある方を対象として子宮鏡検査を行います。粘膜下筋腫の場合は当院では手術できませんので、状況に応じて総合病院に紹介させていただきます。
手術室で子宮鏡を用いて子宮内を観察し、病変を認めた場合には引き続き手術を行います。
手術は静脈麻酔で眠った状態で行うため、痛みはありません。
術式で料金も異なりますので、治療対象の方には詳しく説明をさせていただきます。
卵管性不妊症で体外受精ではなく自然に近い妊娠を希望される方へ
FT(卵管鏡下卵管形成術)
不妊症の原因の約3割が卵管に問題があり、卵管が詰まってしまったり、狭くなることで、卵子や精子が卵管を通ることができないとされています。こうした卵管性不妊症の方を対象にした内視鏡治療法を卵管鏡下卵管形成術(FT)と言います。
FTはカテーテルと呼ばれる細い管を経腟的に子宮や卵管に挿入し、内視鏡で卵管内の状態を確認したり、癒着を剥離して通過性を回復させたりする、体に負担の少ない治療法です。FTは高度な技術が必要で、熟練した技術をもつ医師の施術が必要です。卵管性不妊症に対する治療方法の一つである体外受精に比べ、保険が適応されるため経済的負担も少なく、より自然に近い妊娠を希望される方に適しています。
FT術後、3カ月以内に再閉塞することもありますので、再閉塞予防の処置を行いながら経過を見て行きます。
適応:Ⅰ卵管通過障害(卵管閉鎖、卵管狭窄)
Ⅱ子宮外妊娠既往のある方
①細い内視鏡(卵管鏡)を内蔵した細い管(カテーテル)を用意します。
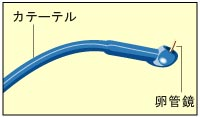
②カテーテルを腟から子宮へと挿入し、卵管に近づけます。
③カテーテルの風船(バルーン)を膨らませて、卵管の中へバルーンを進めます。
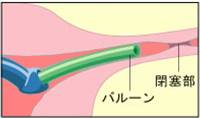
④卵管内の全域で詰まっているところを広げます。
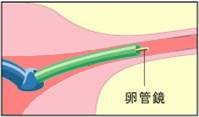
⑤卵管内の様子を、卵管鏡を使って観察します。
- ※FTで治療が難しい例
卵管留水症(卵管先端部の閉鎖による卵管の拡張)に対しては腹腔鏡手術となります
体外受精(IVF)
高度生殖医療(ART):体外受精(IVF)
高度生殖医療(ART)とは、体外受精、顕微授精などで女性の卵巣から卵子を体外に取り出して、男性の精子と受精させ、数日の培養後、細胞分裂(分割)が始まれば、女性の体内(主に子宮内)に戻す治療法です。
良い卵子と、良い精子があれば、精子の数は極端に少なくても妊娠が可能となる技術が確立されています。一般不妊治療では妊娠しなかった方や、卵管が完全に閉塞して普通の方法では妊娠できない方(卵管閉塞)、重症男性不妊の方、人工授精で妊娠に至らなかった方の場合など、不妊症の約半数の方がARTの対象となります。
1978年7月、イギリスで世界最初の体外受精による赤ちゃん、ルイーズちゃんが誕生してから40年以上が経過しました。当初、「試験管ベビー」としてセンセーショナルに紹介されていた体外受精ですが、全世界ではすでに、800万人を越える赤ちゃんが体外受精によって生まれています。日本でも、1983年に、東北大学医学部付属病院産婦人科で初めて体外受精が行われ、2017年までに体外受精、顕微授精で約59万人の赤ちゃんが生まれています。また、最近では、日本でも16人に1人が体外受精(IVF)や顕微授精(ICSI)で生まれた赤ちゃんと言われております(日本産科婦人科学会の調査による)。
体外受精とは、卵管の中での過程を体外で行う操作のことです。排卵誘発剤を投与して、女性から複数個の卵子を採取して精子と合わせます。卵子は受精した後、細胞分裂を始めて胚(受精卵)になりますが、通常48時間~72時間後にこの胚を子宮に戻し、着床させるものです(1回あたりの妊娠成功率は日本平均23%)。また最近では、胚の発育の最終段階である胚盤胞まで排卵後5日間培養して戻す胚盤胞移植も広まっています。 それ以降の着床から出産にいたる過程は、通常の妊娠と同じです。
体外受精は、「In Vitro Fertilization Embryo Transfer」の頭文字を取って、「IVF」または「IVF・ET」と呼ばれます。日本では、正式には、「体外受精・胚移植」と呼ばれます。
数度の人工授精では妊娠できなかった場合、妊娠しなかった原因が、受精がうまく行かなかったのか、または受精はしたが着床がうまく行かなかったのかが、現在のところ全く分かりません。体外受精は夫婦間の受精する能力をチェックする検査を兼ねた治療と言っても良いでしょう。掛け合わせる精子の数が、人工授精に比べてはるかに多いため、体外受精の方が人工授精に比べ受精率は良く、妊娠率は数倍(当クリニックでは約4~5倍)となります。
体外受精は、以下の6つのステップで行います。


排卵誘発
ヒトでは、受精卵一個あたりの着床率は低く、一番着床率が高い20歳代でも20%台です。妊娠率を上げるために「排卵誘発剤」を投与し、いくつかの成熟卵を採取します。これは、体外受精で非常に重要なステップで、排卵誘発が強すぎても弱すぎても妊娠率は低下します。このためには、必ず注意深く卵胞の大きさ、ホルモンの状態、子宮内膜の厚さなどをモニターしていく必要があります。あらかじめ、卵巣予備能(卵巣に残っている卵子の数を反映する)を知るためにアンチミューラリアンホルモン(AMH)を採血して調べることがあります。卵巣予備能が良いほどAMHは高くなります。
排卵誘発法は個人ごとに異なりますが、女性の年齢、月齢初期の卵巣内の小さな卵胞数と血中ホルモン等によって、どのくらいの卵胞が育つか(卵巣予備機能)を調べて決めます。以下はアンタゴニスト法と呼ばれる排卵誘発法で、卵胞の大きさが14~15mmぐらいになった時点で、排卵の直接的な引き金となる黄体ホルモン(LH)を抑えるGnRHアンタゴニストの皮下注射を行う方法です。
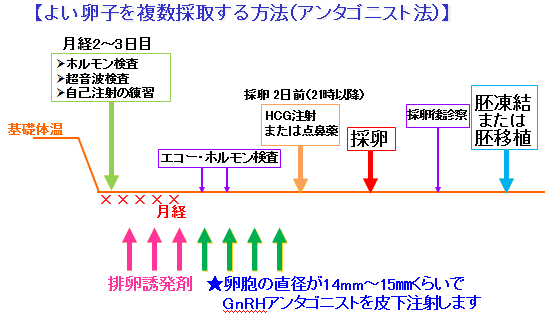
他に、鼻にスプレーをしながら注射をしていくロング法やショート法、卵巣にあまり負担をかけない低刺激法などがありますが、どのような刺激方法を行うかは、患者様の卵巣機能、卵巣予備能等を考慮し、個別に決めていきます。
採卵
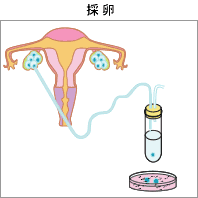
卵胞が17~18mmの適当な大きさとなり、卵胞ホルモン(E2)値も充分で、子宮内膜が厚くなって来るとhCG(メーカーにより商品名は異なります)と言う薬を注射して卵を最終的な成熟段階にもって行き、hCG投与35~36時間後に採卵(卵巣から卵を体外へ取り出す)を行います。採卵は、局所麻酔または静脈麻酔をして、超音波装置と細長い針を用いて、針を膣から卵巣の卵胞に刺して行います。
普通、5~10分ほどで終わり、おなかに傷が付くこともなく、入院する必要はありません。しばらくの安静の後、診察して異常がなければ帰宅できます。しかし、採卵日には安静が必要です。また、感染予防のため、抗生剤を投与します。卵は培養液で洗浄し、媒精までしばらく培養器で前培養します。
精液採取と精子処理法
精液採取後、精子を洗浄して運動性の良いものを回収します。当院では主に「密度勾配法」を行っています。
なお、当院には採精のためのビデオルーム(メンズルーム)が2部屋あります。

媒精
精子処理の終わった精子は、1コの卵あたり1~5万個かけあわせます(採卵数により異なります)。
培養
媒精させた卵は、体内と同じ環境の培養器に入れ、培養します。
-
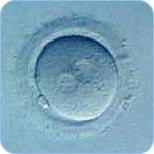
媒精後18時間の
初期受精卵(2前核期胚) -
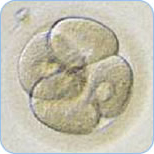
採卵後2日目の
分割胚(4分割胚) -
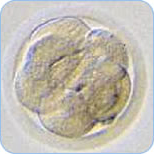
排卵後3日目の
分割胚(8分割胚) -
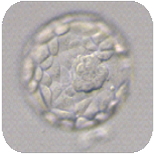
排卵後5-6日目の
胚盤胞
体外受精で胚が最も長くいるところが培養器(インキュベーター)の中です。培養器の内部は、胚にとって適切な環境である37℃の温度および低酸素状態を保っています。
当院では世界で一早く開発したコンピューターによる『胚の24時間監視システム』により、培養状態を完全に把握して、少しの異常も見落とさないよう細心の注意を払っています。
また、当院は最新の培養システムであるタイムラプスインキュベーターを導入しています。タイムラプスインキュベーターは、胚を培養する機能に加えて、顕微鏡とカメラおよび解析ソフトが搭載された装置の事です。適切な環境で培養した胚をより良い状態で凍結・移植するには、発生(胚の成長)の状況を顕微鏡下で観察し、評価することが必要です。
タイムラプスインキュベーター導入前までは、観察時には胚をインキュベーターから外に取り出して行っていました。しかしながら、空気中の酸素濃度(濃度20%)は、卵子や胚にとっては酸化ストレスとなり発生に影響を与える可能性があるため、頻繁に観察することは困難でした。
タイムラプスシステムでは、外に取り出す必要がないため胚にストレスを与えることなく観察することが可能になりました。また、胚の発生を動画として解析できるため、従来法では知り得ない細かな変化も観察できるようになっています。
当院では全ての胚をタイムラプスインキュベーターで培養しています。
胚移植(ET)
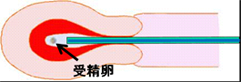
採卵後、受精し、分割した胚を細くて柔らかいカテーテルを用いて子宮内へ戻します。胚移植は、普通、採卵2~3日後です。カテーテルの先端は、子宮の奥から1cm位手前に置き、ごく少量の培養液とともに分割胚を原則として1個:(35才以上の方または、1個の胚移植を2回実施しても妊娠しなかった場合は2個まで。日本産科婦人科学会のガイドラインに沿っています)、あるいは、受精卵発育の最終段階である胚盤胞まで培養した胚を原則1個、子宮の奥にそっと注入します。10~15分の安静の後、帰宅できます。胚が子宮に着床するのは胚移植の数日後ですので、何時間安静にしても妊娠率は変わりません。
胚移植の2週間後に妊娠したかどうか調べます。当院での体外受精の妊娠率(きれいな胚を少なくとも1個以上戻した場合)は20歳代で67%、30歳前半で58%、30歳後半で40%です。体外受精で多くの卵が受精し、多くの受精卵が余った場合、希望により受精卵を凍結保存(胚凍結)することができます。排卵誘発の周期に残念ながら妊娠に至らなかった場合、2~3ヶ月後に凍結胚を解凍し、再度胚移植することも可能です。
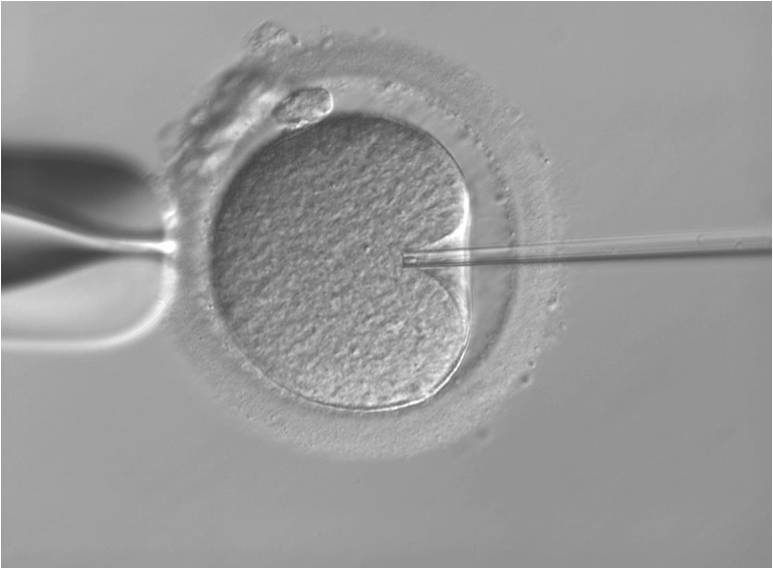
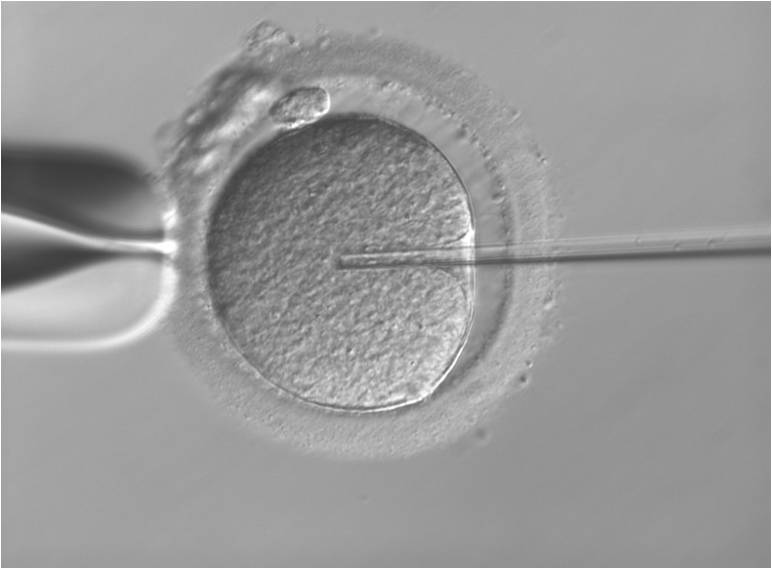
顕微授精(ICSI)
高度生殖医療(ART):顕微授精(ICSI)
体外受精を行っても受精しない場合があります。例えば、「重症男性不妊」(精子の数が極端に少ない、精子の運動性が悪い)では、体外受精しても受精率は非常に低くなります。
精子と卵とが受精する際、卵側には、「卵丘細胞」、「透明帯(卵の周りを包んでいる殻)」、「卵細胞膜」という3つのバリアーがあり、精子の状態が悪いと精子がこれらのバリアーをうまく貫通できないのです。
また、見かけ上問題のない精子で体外受精を行っても受精できない、「受精障害」もよく見られます。
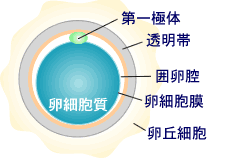
このような場合に行う治療法が「顕微授精」です。顕微授精はこれまで数通りの方法が開発されましたが、現在は微細な極細のガラス管に精子を一個だけ吸引して、直径0.1mmの卵の卵細胞質内に直接注入する方法(ICSI:イクシー:卵細胞質内精子注入法)が主流です。
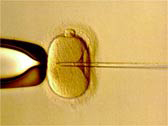
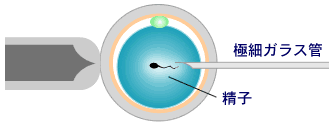
この技術は、1992年、ベルギーで初めてヒトで成功して以来、成功例は数百万例を越えています。この方法だと、精子の動きが悪くても、遺伝子を司るDNAさえしっかりしていれば、卵1個に精子1個だけで受精できるので、非常に効率的です。また、精子は射精された精子でも、副睾丸の精子(精巣上体精子)でも、睾丸の精子(精巣精子)でも、さらに凍結された精子でも同じように受精し、妊娠、出産が可能です。ただし、ICSIで妊娠するには、体外受精の成功率が高く、顕微授精の高度な技術を持った施設で行う必要があります。
※女性が高齢になるほど着床率は低下しますが、着床率を上げる方法としてアシステッドハッチング:移植の前に胚の透明帯に小さな孔を開けたり、菲薄化したりしてふ化を補助し、着床率を上げる方法などもあります。当院ではレーザーによるアシステッドハッチングを用いて、透明帯を薄くする方法(透明帯菲薄化:右図上)、または透明帯に小さな孔を空ける方法(透明帯開孔:右図下)を行います。



患者様の中には、胎児の異常発生を心配する方もいらっしゃいます。しかし、一般に、出生児の3~4%には、何らかの異常があると言われています。一般不妊や体外受精、顕微授精などの方法で妊娠し出生した子供の先天異常発生率は、普通妊娠での出生児と変わりません。
世界的なデータを見ても、異常発生の確率には、特に差はありません。ICSIは、技術としてすでに確立されたものと言って良いでしょう。
当クリニックのICSIでの平均妊娠率は35%で、開院から2013年5月までに顕微授精で3618人の方が妊娠され、2493人の赤ちゃんが誕生しました。また、無精子症の症例に対しては、男性不妊治療専門の泌尿器科医とタイアップしての治療をおこなっています。
特別な顕微授精の方法
当院では、精子の状態が不良な症例や体外受精で受精しなかった症例に対して、顕微授精(ICSI)を数多く行っておりますが、患者さまの状態や採れた卵子の状態によって、以下の特別な方法を用いております。
紡錘体観察装置(poloscope)
-
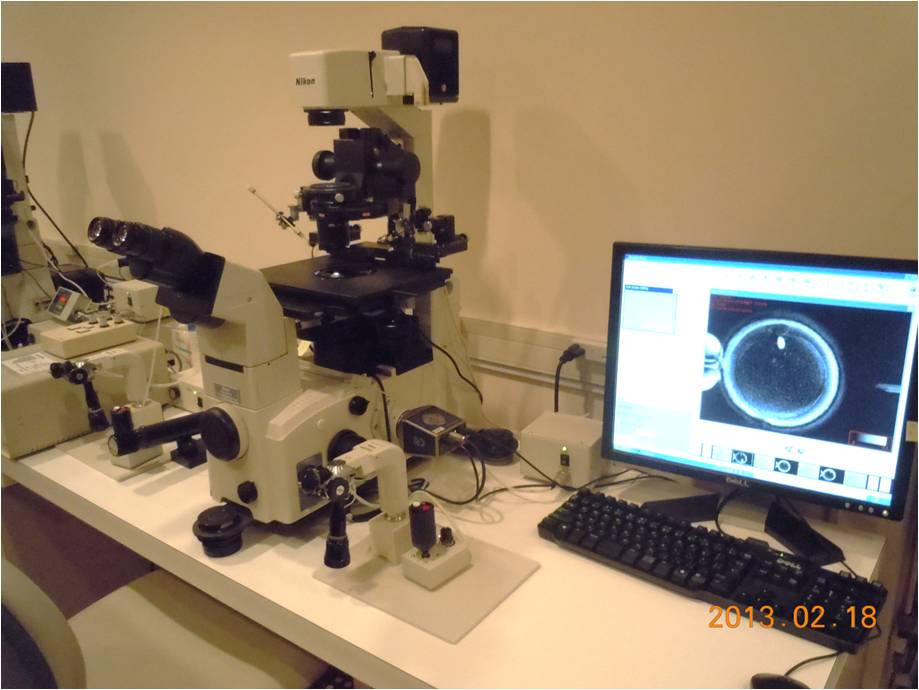
紡錘体観察装置(poloscope) -

紡錘体観察用の専用カメラ
卵子は、分裂する際に紡錘体の力によって染色体(遺伝情報を持つ)を分配させます。
紡錘体観察装置は光の屈折を利用して卵子にダメージを及ぼすことなく紡錘体を観察できる装置です。これによって、紡錘体・染色体を傷つけずに顕微授精を行うことができます。当院では全例にpoloscopeを用いて顕微授精を行っています。
-
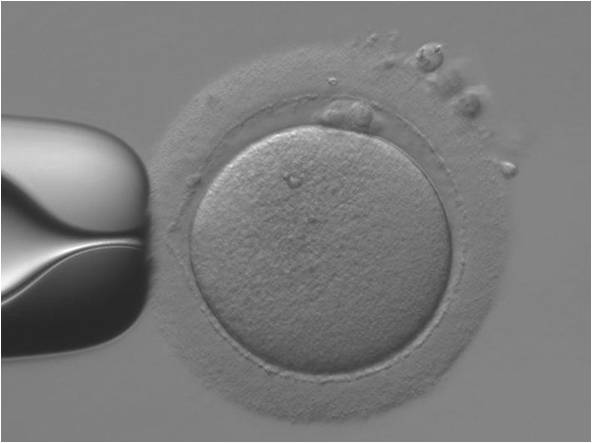
通常の顕微鏡で観察した成熟卵子 -
(当院で行っている方法)
紡錘体観察装置で観察した成熟卵子
(白い部分が紡錘体:卵子の染色体がある部分)
料金は通常の顕微授精料金に含まれています。
Piezo(圧電素子)を使用した顕微授精(Piezo-ICSI)
顕微授精(ICSI)は微小なガラス針を用いて精子を卵子の中に導入する方法ですが、当院では2種類の方法を用いています。
通常のICSIは、先端の尖った針を用いて行う顕微授精法であり、多くの施設が利用している実績のある方法です。
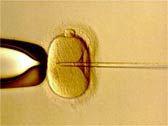
(通常の顕微授精)
Piezo-ICSIは、先端が平坦なピペットを特殊な装置によって振動させ、のみを打つような微細な運動によって、卵子に穴をあける方法です。培養室では、卵子や精子の特性によって、それぞれの方法を使い分けています。
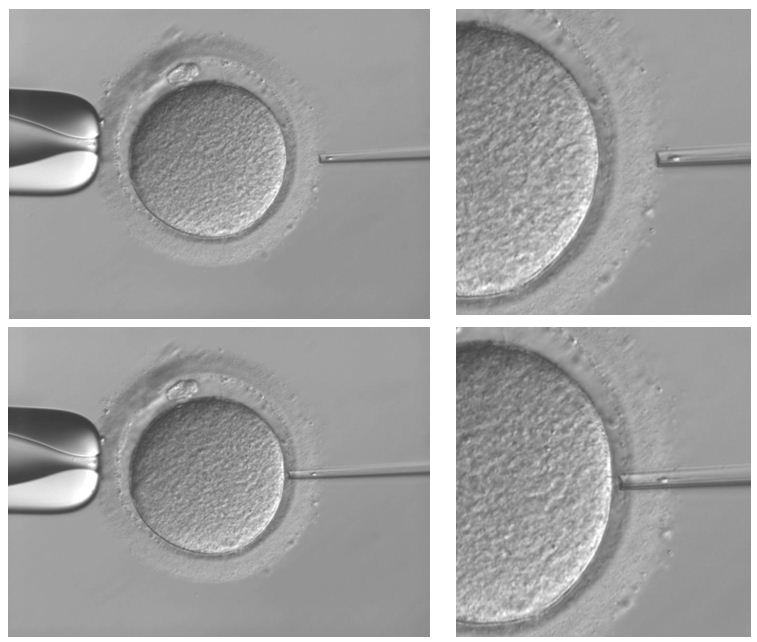
(PIEZOを用いた顕微授精)
-
Piezo-ICSIを行う顕微鏡 -

Piezo-ICSIを行う機器
料金は通常の顕微授精料金に含まれています。
IMSI(高倍率による精子選別)
顕微授精を行う際には、卵子あたり1個の精子を選別する必要があります。培養室では、形態や運動能を指標としてより良い精子を顕微授精に供するようにしています。
IMSIは、通常の顕微授精を行う際の倍率よりもさらに高倍率で精子頭部を観察する方法です。これによって、通常は確認できない形態的異常(空胞など)を持つ精子を除くことができます。精子の奇形率が高く、通常のICSIでは受精できなかった場合や受精卵の発生があまり良くなかった時などに使用していきます。
-
200倍観察
-
400倍観察
(通常の顕微授精での倍率) -
1000倍観察
(IMSIでの倍率)
料金は通常の顕微授精料金に含まれています。
PICSI(ヒアルロン酸への結合を利用した精子の選別法)
卵子や卵子を取り巻く細胞である卵丘細胞の表面はヒアルロン酸に覆われています。これまでに、より良く成熟した精子はヒアルロン酸への 結合能力が高いこと、また成熟度の高い精子ほど、遺伝子であるDNAにダメージを受けにくいことが明らかとなっています。
PICSIは、これらの特性を利用して精子を選別する方法です。当院では高濃度のヒアルロン酸を含む培地を使い、培地境界面に精子を結合させる方法を採用しており、胚盤胞到達率が向上する事を確認しています。
PICSIは、前進運動精子が確認できる症例には、原則全例実施しています。

料金は通常の顕微授精料金に含まれています。
反復着床不全(RIF)・反復流産の方へ
反復着床不全(RIF;Recurrent Implantation Failure)とは…良好胚を複数回移植しても妊娠成立に至らない場合のこと
反復流産とは…流産を2回以上繰り返した場合のこと
反復着床不全・反復流産の原因として、大きく1.胚の因子 2.子宮の因子 3.母体の因子 が挙げられます。
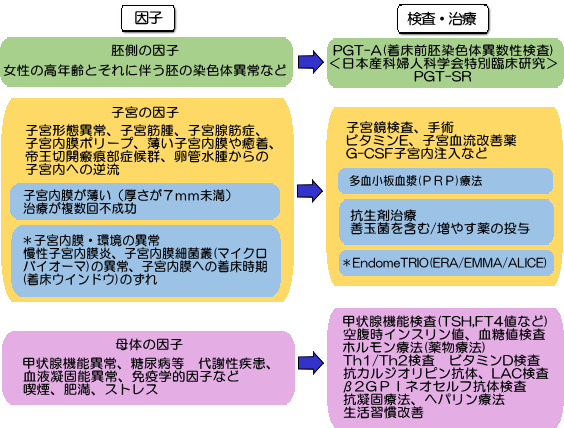
EndomeTRIO(ERA/EMMA/ALICE)
以下3つの検査を同時に行うことが可能です。
- 1.ERA(子宮内膜受容能検査)
形態良好な胚盤胞移植を複数回行っても着床しない反復着床不全の方を対象としています。
反復着床不全の約3割に着床ウィンドウのずれがあることが報告されています。 着床ウィンドウがずれている場合には、良好胚を移植しても妊娠が成立しません。 通常の時期より前方または後方へ時期をずらして移植を行った方が良いのかを248 種類の着床に関わる遺伝子を解析することで判定します。
実際に移植を行う周期と同じ薬剤(エストロゲン・プロゲステロン製剤等)を使用して子宮内膜を調整し、胚盤胞移植を行う日にあたる日の子宮内膜組織を採取します。
専用の細い管状の器具を子宮腔内に挿入し、子宮内膜組織を少量採取します。
※組織を採取した周期に胚移植はできません。
約3週間後に出る解析結果に沿って、問題なければ同様の薬剤を使用して胚移植を行います。着床ウィンドウのずれがある場合には、ずれを補正して個別化された胚移植を行うことで着床率の改善が期待できます。
- 2.EMMA(子宮内膜マイクロバイオーム検査) / 3.ALICE (感染性慢性子宮内膜炎検査)
下記の検査により、善玉菌が減り、悪玉菌が増えている場合には、推奨される治療(抗生剤治療など)を行うことで細菌叢が改善することを期待します。
子宮内膜マイクロバイオーム検査(EMMA;Endometrial Microbiome Metagenomic Analysis)は、子宮内膜の細菌の種類と割合を測定し、子宮内の細菌叢のバランスが正常かどうかを調べる検査です。善玉菌のラクトバチルスが十分にいるか、その他の細菌の種類や割合から推奨される治療を提示します。
感染性慢性子宮内膜炎検査(ALICE;Analysis of Infectious Chronic Endometritis)は、慢性子宮内膜炎の原因となる菌(悪玉菌)の有無を検出します。悪玉菌が存在する場合は、その種類や量により推奨される治療を提示します。
検査方法はERAと同様に子宮内膜組織を少量採取して検査に提出します。
1回の検体採取で着床不全に関する上記3つの検査を同時に行うことが可能です。
また、同時に行うことで、料金の減額が可能になります。
上記検査に興味のある方、検査を希望する方は、医師または看護師にまずご相談ください。なお、これらの検査は保険が効きません。
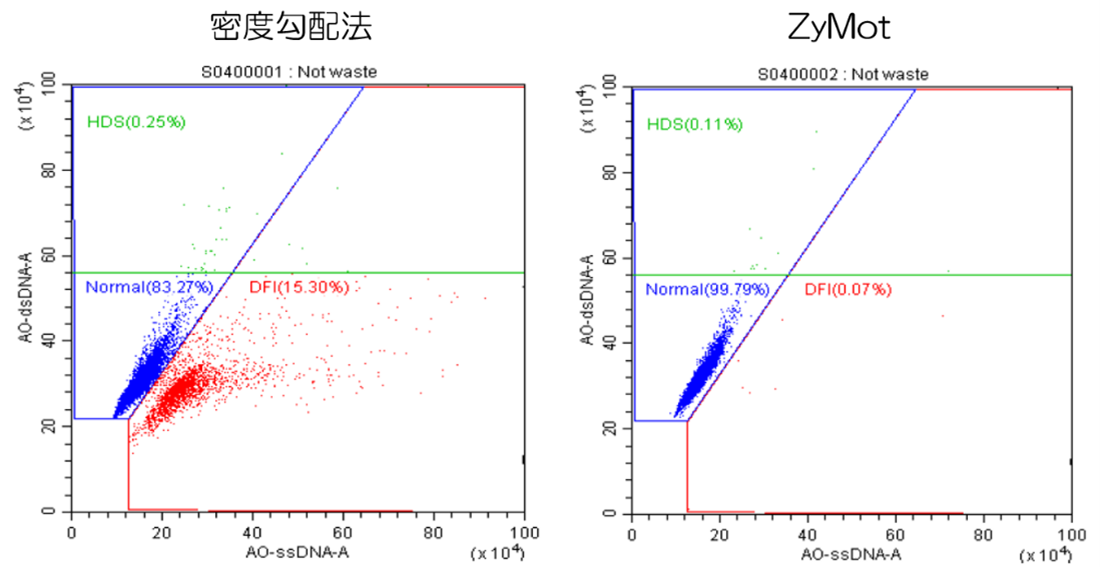
膜構造を用いた生理学的精子選択術
ZyMotと呼ばれる器具を用いて良好精子を回収する方法です。
ZyMotは、下図のように小さな孔が開いた膜を利用して精子自体の運動性を利用して良好精子と不良精子を分離する事が出来る器具です。密度勾配法のように遠心分離を必要としないため、精子に及ぶダメージを軽減する事が出来ます。
ZyMotを用いる事で精子DNAの断片化や活性酸素種の発生を防ぐ事が出来るため、ARTの治療成績向上に繋がります。当院データにおいても、ZyMotを用いる事でDNAが断片化した精子(下図の赤点で示す部分)を減少させる事を確認しています。
PFC-FD療法(Plateletderived Factor Concentrate Freeze Dry)
PFC-FDとは、患者さんご自身の血液から分離した多血小板(たけっしょうばん)血漿(けっしょう)(PRP)に含まれる様々な成長因子をフリーズドライ加工したものです。当院では、子宮内注入、卵巣注入を行っています。この治療は、自由診療になります。
費用は、使用目的と頻度により、20~40万円程度必要になります。
PFC-FDに含まれる主な成分と働きについて
・血小板由来成長因子(PDGF-AA, PDGF-AB, PDGF-BB)
細胞の複製を刺激します。 血管形成・上皮形成・肉芽組織形成を促進します。
・形質転換成長因子(TGF-β1, TGF-β2)細胞外マトリックス形成を促進します。
・血管内皮成長因子(VEGF)血管形成を促進します。
- 子宮内注入;子宮内膜が薄い方、着床不全の方が対象
PFC-FDには成長因子が多く含まれていることから、子宮内に注入することで、子宮内膜が厚くなる効果が期待できます。子宮内膜が厚くなることによって、融解胚移植を実施できる可能性が高まります。さらに、胚移植後受精卵が着床しやすくなることが期待できます。しかしながら、全ての方に効果があるとは限らず、胚移植まで至らない場合もあります。また、不妊治療の成否には様々な要因が関わっているため、PFC-FD治療だけで不妊治療の成否を判断することは出来ません。
- 卵巣注入;卵胞が少ない方、卵胞が育ちにくい方、AMHが低い方が対象
PFC-FDには成長因子が多く含まれていることから、卵巣内に注入することで、卵巣の機能が改善する効果が期待できます。具体的には、採卵数の増加、採卵した卵子の質の向上が期待されます。しかしながら、全ての方に効果があるとは限らず、採卵まで至らない場合もあります。また、不妊治療の成否には様々な要因が関わっているため、PFC-FD治療だけで不妊治療の成否を判断することは出来ません。
- リスク
PFC-FD調製にあたっては、細菌などの混入を防止する対策を取っていますが、完全に混入が起こらないとはいえないため、注入後は、注意深く観察を行います。感染の症候が認められた場合には、適切な抗生剤などの投与により対応します。
- 方法
子宮内注入では、胚移植を行う周期に注入します。
卵巣注入では、通常は採卵の時に注入を行います。 治療の詳しい内容については診察時にご相談ください。
β2GPI ネオセルフ抗体検査
β2GPIネオセルフ抗体とは、近年新たに発見された自己抗体で、血管の炎症を引き起こすことにより血栓ができやすくなり、反復着床不全・不育症の原因の1つになると考えられます。β2GPIネオセルフ抗体の検査陽性率は反復着床不全の方と子宮内膜症に罹患している不妊症の方の約30%、不育症の方の約20%と報告されており、原因不明の不育症の方でβ2GPIネオセルフ抗体のみが陽性となる場合もあります。抗体陽性の場合には、血栓予防のための低用量アスピリン療法やヘパリン療法を実施することにより、治療後の妊娠率の改善や生児獲得率が増加すると考えられます。
しかし、自由診療となりますので、検査費用および陽性であった場合の治療はすべて自費となります。
対象となる方:反復着床不全で1回以上の流産の既往がある方
2回以上流産を繰り返している方(反復流産、習慣流産)
検査方法:採血で調べます。